Te-ai întrebat vreodată ce este rezistența la insulină și cum îți poate afecta calitatea vieții? Rezistența la insulină se află, din păcate, la baza multor boli cardiovasculare și nu numai. În prezent, printre cele mai invalidante și mortale boli cronice se numără bolile cardiovasculare și cerebrovasculare, obezitatea, diabetul zaharat de tip 2 și cancerul. Factorii de risc ai acestor afecțiuni sunt cei obișnuiți, pe care de cele mai multe ori alegem să îi ignorăm – alimentația, sedentarismul, stresul, obiceiurile nocive. Aceste boli se caracterizează printr-o patogeneză multifactorială care implică acumularea progresivă de disfuncții biologice care, în cele din urmă, duc la leziuni multisistemice ale țesuturilor sau organelor.
Webinarul Better Medicine Zenyth cu tema „Rezistența la insulină. O abordare integrativă și funcțională“, având-o lector pe dr. Camelia Ober, medic primar cardiolog la Institutul Inimii Cluj-Napoca, a evidențiat modul cum poate rezistența la insulină să afecteze starea de sănătate pe termen lung, factorii de risc asociați cu rezistența la insulină, afecțiunile asociate acesteia și modalitățile de gestionare a rezistenței la insulină cu ajutorul strategiilor terapeutice, a alimentației și activităților fizice.
Care sunt rolurile insulinei în organism?
Insulina are mai multe roluri în organism. Principalul său rol este de a menține glucoza din sânge într-un anumit interval, numit homeostazia glicemiei. Atât o glicemie prea mare, cât și una prea mică sunt periculoase și dăunătoare pentru organism. Insulina este hormonul central care reglează furnizarea de energie celulară și echilibrul macronutrienților, dirijând procesele anabolice ale alimentației.
În anumite țesuturi, prezența glucozei joacă un rol foarte important, iar unele organe pot extrage glucoza, chiar la niveluri scăzute ale glicemiei. De pildă, creierul nu poate utiliza acizii grași drept substrat energetic, spre deosebire de alte organe, fiind aproape complet dependent de glucoză. Există diferențe între gradul de sensibilitate la insulină a diferitelor țesuturi din organism, unele organe fiind favorizate în preluarea glucozei, cum este creierul, subliniază dr. Camelia Ober. De asemenea, sunt și organe care stochează glucoza din sânge sub formă de glicogen sau, când glucoza este în exces, aceasta se va transforma în grăsimi. Lipidele reprezintă o modalitate eficientă de a stoca energia, comparativ cu glicogenul, iar organismul este în așa fel programat ca tot ce este în exces să se transforme în depozit, fie că este de glicogen, fie că este de lipide.
Rolul fiziologic al insulinei
Insulina este un hormon extrem de important în menținerea echilibrului glicemic, fiind chiar singurul hormon care determină scăderea glucozei din sânge pentru a asigura funcționarea normală a tututor organelor. Insulina este esențială pentru transportul intracelular al glucozei în țesuturile dependente de insulină, cum sunt mușchii și țesutul adipos. Acesta din urmă va stoca energia sub formă de grăsimi, în timp ce la nivelul țesutului muscular, energia se va stoca sub formă de glicogen. În ambele țesuturi, insulina are un rol important în stocarea energiei. Pentru obținerea echilibrului glicemic este necesară colaborarea unor organe și țesuturi, fiind implicați mulți hormoni pentru a susține funcționarea optimă a tuturor organelor din corp. În celulele musculare, intrarea glucozei permite sintetizarea și depozitarea glicogenului. Ingestia de proteine stimulează secreția de insulină, favorizând anabolismul.
Insulina și grăsimile
Între cele două există o legătură foarte strânsă. Un alt rol important al insulinei este cel de reglare a depozitării grăsimilor. Atunci când nivelurile de insulină sunt ridicate, aceasta stimulează celulele adipoase să absoarbă glucoza și să o transforme în grăsime (lipogeneză). Când nivelul de insulină este scăzut, aceasta permite organismului să scoată grăsimea din depozit și să o utilizeze pentru energie.
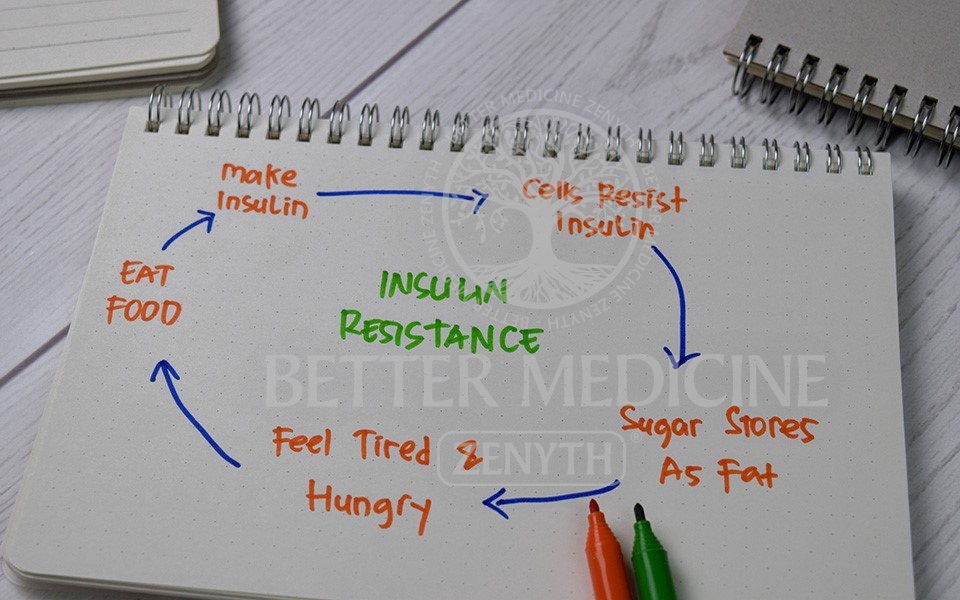
Rezistența la insulină este definită ca un efect atenuat al insulinei asupra homeostaziei glicemiei, în principal printr-un export mai puțin eficient al glucozei din sânge în mușchiul scheletic, țesutul adipos și țesutul hepatic. Țesuturile rezistente la insulină vor avea o utilizare scăzută a glucozei și vor prelua deficitar glucoza din sânge. Concentrațiile permanent ridicate de insulină în sânge sunt adesea considerate ca fiind o încercare de a depăși rezistența la insulină.
Rezistența la insulină, la nivelul țesutului adipos

Rezistența la insulină apare cel mai adesea la nivelul țesutului adipos, fiecare dintre noi având un anumit nivel de grăsime care poate fi stocat în celulele noastre adipoase, iar atunci când acesta este depășit, corpul nostru începe să stocheze grăsime, în special în jurul organelor din abdomen (în special ficatul și pancreasul) și în cavitatea abdominală. Aceasta se numește grăsime viscerală, iar când începe să crească, este un semn sigur al rezistenței la insulină.
Fenomenul de rezistență la insulină debutează ca un fenomen limitat la principalele țesuturi și organe care sunt dependente de insulină, nefiind nevoie de o creștere prea mare a nivelului de insulină în condiții bazale pentru a afecta echilibrul celular. Cu cât nivelul de insulină bazală este mai mare, cu atât riscul de obezitate crește.
Efectele insulino-rezistenței sunt diferite în funcție de tipul de organ și de gradul de dependență de insulină al acestuia pentru procesele metabolice. Acele țesuturi definite ca insulino-dependente, pe baza transportului intracelular al glucozei, sunt în principal țesutul adipos și țesutul muscular. De funcționarea acestor organe depinde insulino-rezistența la nivel general.
Insulina și țesutul muscular
Absorbția glucozei în mușchi este în mod esențial dependentă de insulină prin intermediul receptorului GLUT 4. Mușchii consumă aproximativ 60-70% din glucoza întregului corp mediată de insulină. În alimentație, insulina favorizează sinteza glicogenului. Insulina suprimă catabolismul proteic, în timp ce deficitul de insulină îl promovează, eliberând aminoacizi pentru gluconeogeneză. În înfometare, sinteza proteinelor este redusă cu 50%. Insulina este anabolică în combinație cu hormonul de creștere, IGF-1 și o cantitate suficientă de aminoacizi. În rezistența la insulină, sinteza glicogenului muscular este afectată.
Insulina și țesutul adipos
Transportul intracelular de glucoză în adipocite în starea postprandială este dependent de insulină tot prin intermediul GLUT 4. Insulina favorizează absorbția glucozei și lipogeneza, suprimând în același timp lipoliza și, prin urmare, fluxul de acizi grași liberi în fluxul sanguin. Adipocitele, ca supraviețuire, nu sunt dependente de glucoză în stare bazală. Țesutul adipos secretă un număr de citokine, cu rol în menținerea inflamației, care au efecte sistemice asupra rezistenței la insulină. Adiponectina este asociată cu reducerea rezistenței la insulină. Astfel se menține un cerc vicios care poate duce la apariția și la menținerea bolilor cardiovasculare.
Insulina și ficatul
În timp ce absorbția glucozei în ficat nu este dependentă de insulină, acesta este responsabil cu aproximativ 30% din eliminarea glucozei mediată de insulină la nivelul întregului organism, insulina fiind necesară pentru a facilita procesele metabolice. La acest nivel se produce sinteza de glicogen, care este un depozit ușor accesibil în condiții de stres sau nevoi acute ale organismului. Când există insulino-rezistență, ficatul nu mai percepe corect mesajul transmis de insulină și continuă să producă glucoză.
Toxicitatea la insulină
Fenomenul de toxicitate a insulinei rezultă parțial din faptul că există răspunsuri celulare suplimentare la nivelurile ridicate de insulină, ce nu sunt atenuate în timpul rezistenței la insulină. Acumularea în celulă a acestor produși în exces, indiferent că sunt proteine sau lipide, va accentua rezistența la insulină.
Legătura dintre insulină și obezitate
Legătura dintre insulină și obezitate este o certitudine, observată și la pacienții diabetici care iau doze mari de insulină și care, cel mai adesea, au exces ponderal. O creștere ușoară a concentrației de insulină va promova sinteza de lipide, care va determina creșterea țesutului adipos. Insulina bazală, după o perioadă de fasting, are o valoare predictivă în privința creșterii ponderale la adolescenți și la copii.
Insulina și stresul oxidativ
Insulina este legată și de stresul oxidativ prin suprimarea transcripției nucleului Nrf2, reglatorul central al răspunsului protector al celulelor împotriva oxidării și a altor tipuri de stres. Este de așteptat ca suprimarea expresiei Nrf2 să afecteze capacitatea antioxidantă și capacitatea de apărare a celulelor.
Combinația dintre hiperinsulinemie și rezistență la insulină poate favoriza hipertensiunea și aterogeneza. Scăderea producției locale de oxid nitric afectează producția acestuia la nivel local, care afectează netezimea arterială musculară. În cazul rezistenței la insulină, producția de oxid nitric este afectată, în timp ce efectul de susținere al insulinei asupra influxului de ioni de calciu și a vasoconstricției este încă prezent.
Rezistența la insulină este puternic asociată cu disfuncția endotelială. Hiperinsulinemia compensatorie care însoțește rezistența la insulină este asociată cu niveluri crescute ale factorilor procoagulanți. În timp ce efectele metabolice ale insulinei sunt afectate în mod variabil în cazul rezistenței la insulină, proprietățile mitogenice rămân intacte. Aceste proprietăți mitogenice ale insulinei asupra proliferării celulelor musculare netede endoteliale pot contribui la ateroscleroză.
Insulino-rezistența contribuie la disfuncția endotelială prin scăderea producției de oxid nitric și creșterea speciilor reactive de oxigen, a factorilor protrombotici și a markerilor proinflamatori, toți fiind responsabili de agrvarea acesteia.
Insulina și hipertensiunea arterială
Nivelurile ridicate de insulină „contribuie la o creștere a resorbției de sodiu la nivel renal, un mecanism responsabil de asemenea de creșterea valorilor tensionale”, după cum subliniază dr. Camelia Ober.
Insulina și creierul
Creierul nu este dependent de insulină. Acesta poate prelua glucoza în absența insulinei, iar rezistența la insulină nu se manifestă la nivelul creierului precum în cazul celorlalte țesuturi. Datorită rolului său în adaptare și rezistență la stres, creierul poate capta glucoza chiar și când aceasta este la niveluri foarte scăzute în organism. Este considerat că insulina acționează ca o neuropeptidă, fiind implicată în sațietate, reglarea apetitului, olfacție, memorie și cogniție. Există sugestii cu privire la o potențială legătură cu boala Alzheimer, având în vedere rolul insulinei în funcționarea cognitivă normală și în reglarea proteinei precursoare a amiloidului și a beta-amiloidului însuși. Boala Alzheimer este o afecțiune neurodegenerativă progresivă, fiind considerată a șasea boală cauzatoare de deces în Statele Unite. Rezistența la insulină crește riscul de apariție a bolii Alzheimer și a demențelor înrudite. Alzheimer poate fi considerată chiar o formă specifică creierului de diabet de tip III.
Insulina și inflamația cronică
Inflamația cronică și rezistența la insulină sunt strâns legate și se influențează reciproc. Inflamația determină insulino-rezistența, o menține și o accentuează. Rezistența la insulină este responsabilă de eliberarea citokinelor inflamatorii, eliberate în special de la nivelul țesutului adipos. Dintre citokine, interleukina-6 determină răspunsul cel mai amplu la nivelul creierului și determină activarea axei pituitare, implicate în răspunsul la stres, având și un rol în stimularea proteinelor anormale, precum amiloidul.
Un alt organ care nu necesită insulină pentru transportul glucozei este rinichiul. Starea rinichiului este însă strâns legată de rezistența la insulină la nivel general, iar deteriorarea acestuia este mai frecventă la pacienții cu diabet, sindrom metabolic sau rezistenșă la insulină. Aspectele patologice pe care le induce rezistența la insulină – disfuncția endotelială, stresul oxidativ, metabolismul perturbat al vitaminei D – sunt factori importanți care contribuie la deteriorarea funcției renale. Insulina are un rol extrem de important și la nivelul oaselor, stimulând formarea de osteoblaste cu rol în remodelarea osului și în menținerea unui os sănătos.
Rezistența la insulină și dislipidemia
Rezistența la insulină induce dislipidemie, caracterizată prin niveluri ridicate ale colesterolului total seric, colesterolului lipoproteic cu densitate scăzută (LDL), trigliceride ridicate împreună cu HDL colesterol redus. Aceste valori sporesc incidența bolilor cardiovasculare cu 32% în cazul bărbaților și cu 76% în cazul femeilor.
Particulele LDL mici și dense care apar în cazul rezistenței la insulină sunt clasificate ca fiind mai aterogene și mai periculoase, mai expuse la oxidare, în comparație cu LDL cu particule mai mari. Dr. Ober subliniază că prin corectarea insulino-rezistenței se poate modifica compoziția LDL-colesterolului și se pot scădea trigliceridele care contribuie la apariția acestui tip de colesterol.
Rezistența la insulină poate apărea și ca un fenomen secundar, în condiții acute precum anumite afecțiuni, ciroză hepatică, insuficiență renală, sarcină, hipertiroidism, boala Cushing și sindromul Cushing, boli infecțioase sau stres acut. În multe dintre acestea, rezistența la insulină se datorează producției crescute de hormoni contrareglatori, cum sunt adrelina și cortizolul.
Micronutrienții au importanță atât în sinteza de insulină, cât și în răspunsurile celulelor la insulină. Astfel, zincul este implicat în biosinteza și secreția de insulină. Deficitul de crom a fost asociat cu intoleranța la glucoză și rezistența la insulină. Acumularea de fier este asociată cu sensibilitatea scăzută la insulină, cu diabetul de tip 2 și cu sindromului metabolic.
Care sunt simptomele rezistenței la insulină?
Simptomele care indică rezistența la insulină includ setea excesivă, urinările frecvente, tensiunea arterială crescută, pofta de alimente dulci sau sărate, oboseala, furnicăturile membrelor, pielea uscată și modificările ponderale. De asemenea, indicele HOMA reflectă rezistența la insulină în stare de repaus alimentar (fasting), în principal rezistența la insulină de la nivelul ficatului, iar indicele Matsuda reflectă sensibilitatea la insulină în starea postprandială, în principal sensibilitatea la insulină în țesuturile periferice.
Cum combați rezistența la insulină?
Întrebarea care se impune este cum combați rezistența la insulină? Este posibil să se inverseze rezistența la insulină, în special în stadiile sale inițiale, iar partea pozitivă este că se pot face multe în ceea ce privește factorii de mediu care provoacă morbiditate. Modificarea rezistenței la insulină este posibilă prin 2 măsuri:
- schimbarea stilului de viață, care include adoptarea unor obiceiuri nutriționale sănătoase și practicarea de exerciții fizice regulate;
- medicamente/suplimente care pot să reducă producerea de glucoză și să scadă absorbția glucozei din intestin.
Pentru a reduce rezistența la insulină sunt esențiale câteva aspecte: pierderea în greutate obținută prin efectuarea de exerciții fizice regulate, consumul suficient de apă pentru a reduce hiperglicemia, evitarea consumului excesiv de alcool, în special de către persoanele diabetice, deoarece acesta poate provoca cetoacidoză și hipertrigliceridemie.
Alimentația. Alimentele cu conținut ridicat de proteine și fibre și conținut scăzut de grăsimi și carbohidrați sunt, de asemenea, importante pentru aprovizionarea organismului cu aminoacizi esențiali pentru a construi rezervorul de proteine al organismului. Acest lucru este necesar pentru biosinteza macromoleculelor primare ale organismului, inclusiv enzimele fundamentale ale mitocondriilor.
Nutrienți bioactivi, utili în rezistența la insulină
Coenzima Q10 este un antioxidant puternic, care protejează celulele de daunele produse de stresul oxidativ. Suplimentarea cu coenzima Q10 poate îmbunătăți controlul glicemiei prin intermediul unui efect direct asupra funcției mitocondriale.
Quercetina este un flavonoid al cărei efect favorabil asupra mușchilor scheletici și biogenezei mitocondriilor a fost raportat pe scară largă. Astfel, quercetina poate avea un rol important pentru producerea de noi mitocondrii.
Resveratrolul este un alt ingredient antioxidant care poate susține biogeneza mitocondriilor. S-a demonstrat că resveratrolul poate contracara efectele nocive ale unei diete bogate în grăsimi.
Acizii grași cu lanț scurt, și anume acetatul, butiratul și propionatul, exercită mai multe beneficii pentru sănătate, printre care reducerea pH-ului luminal, inhibarea enteropatogenilor, creșterea absorbției unor substanțe nutritive și menținerea funcției de barieră intestinală. Probioticele sunt esențiale pentru menținerea unui microbiom intestinal sănătos.
Mio-inozitolul, compus pe care îl putem lua și din alimentație, este o formă izomeră ale inozitolului care s-a dovedit a avea proprietăți asemănătoare insulinei, acționând ca mesager secundar în calea intracelulară a insulinei. Acesta este implicat în transmiterea semnalului insulinei și a altor hormoni, având un rol important pentru sănătatea glandei tiroide și a sistemului reproducător.
Vitamina D are rol fiziologic în reglarea homeostaziei calciului. Pe lângă metabolismul osos, studiile au evidențiat implicarea vitaminei D în metabolismul glucozei, iar deficitul acesteia este legat de o incidență crescută a sindromului metabolic și a obezității.
Alți nutrienți esențiali pentru reducerea rezistenței la insulină sunt vitamina B1, necesară pentru îmbunătățirea funcției mitocondriale, vitamina E cu rol antioxidant și acizii grași polinesaturați (PUFA). Berberina este un alt ingredient important care acționează pe mai multe niveluri, asupra stresului oxidativ și a inflamației, precum și asupra modulării compoziției microbiotei intestinale. De asemenea, poate acționa pe reducerea glucozei plasmatice, a lipidelor sau a conținutului de grăsimi din ficat.
Rezistența la insulină este controlată cu precizie de mecanismele de semnalizare intracelulară și poate fi indusă de o multitudine de condiții și stimuli, cum sunt stresul oxidativ și hiperinsulinemia. În prezent, incidența crescută a rezistenței la insulină și rolul critic al acesteia într-o serie întreagă de afecțiuni au creat nevoia de a înțelege mai bine mecanismele care stau la baza acesteia și modul în care interacționează cu genetica și alți factori, în special cu alimentația.













33 de comentarii. Leave new
Foarte interesant .Un subiect care chiar mă interesează acum…sunt chiar una dintre persoane care datorita campaniilor făcute chiar și de dv mi-am descoperit o rezistenta la insulina de care habar nu aveam .
Mulțumesc mult …aștept și alte informații de la dv !!!
Foarte interesant și bine explicat ! Toate suplimentele trebuiesc luate sau numai unele dintre ele?
Informații de nota 10!
Foarte utile informațiile! Mulțumim!
Sa înțeleg ca recomandați sa luam toate suplimentele și vitaminele enumerate mai sus?
Mulțumesc pentru aceste informații forte bune și importante.
De puțin timp,in urma analizelor amănunțite am descoperit că sunt insulinorezistența…
Mulțumesc mult pentru informațiile utile !
Mulțumesc pt informațiile transmise.Viața diabeticului nu este simplă.În fiecare zi trebuie lucrat fizic,psihic,alimentar și medicamentos.
Multumiri dnei doctor si Zenyth pentru initiativa.
Multumesc,foarte util pentru cine intelege si face ce este corect.
Mulțumesc frumos pentru informații
Foarte util și concis ,chiar pt un profesionist din domeniul medical
Mulțumesc frumos! Foarte utile sunt aceste informații! Felicitări Zenyth!
Care ar fi suplimentul potrivit care să includă aceste elemente care au fost amintite în articol ?!!! Mulțumesc,!
Mulțumesc cu recunostinta.
Mulțumesc frumos! Foarte utile sunt aceste informații! Felicitări Zenith!
Care ar fi suplimentul potrivit care să includă aceste elemente care au fost amintite în articol ?!!! Mulțumesc,!
Am urmarit cu interes webinarul , foarte multe informatii extrem de utile !Multumesc pentru tot
Mulțumesc pentru informațiile foarte utile.
Un articol foarte util, atât pentru medici cât și pentru pacienți. Mulțumim!
Mulțumesc! Foarte util și interesant.
MULTUMIM PENTRU INFORMATII. PREVENTIA ESTE CEL MAI BUN LUCRU.
foarte interesant ! ma intereseaza mult preventia unor boli iar articolul este f util ! multumesc !
foarte util si extrem de inetresant, continuati va rog cu aceste webinarii si postari, ele sunt o adevarata comoara in peisajul informarii pacientilor , pentru a putea face pasii necesari imbunatatirii starii de sanatate. Va multumesc mult pentru tot ce faceti
SUPER UTIL
Mulțumesc pentru tot ceea ce ne oferiți! Sunteți o echipă minunată! Să vă de-a Dumnezeu putere de muncă și sănătate în continuare!
Ne oferiți niște informații prețioase pentru viața și sănătatea noastră.Am învățat multe de la voi.
Foarte utile informațiile din acest articol.Multumesc frumos echipei Zenyth.
Super util, multumiri, zenyth !
Minunat articolul. Am înțeles de ce sunt insulina rezistenta!
Păcat ca nu se face preventie, prin orice mijloace, inclusiv prin medicii de familie, TV…
Am avut noroc… La cât de lunga a fost perioada în care am macat zahar sub toate formele…
Acum m am înarmat cu toate produsele indicate în material și de 3 luni mi am schimbat stilul alimentar(adică pâine integrala maxim 2 felii/zi, dulciuri ocazional și o mâncare echilibrata cu fibre și proteine)
Aștept cu nerăbdare sa vad rezultate, prin analiza hemoglobinei glicate!
Mulțumesc, tuturor celor care se preocupa de starea de sănătate a romanilor. 🤗🥰🤝❤️
Extrem de interesant și util !
mulțumesc ,
F.importante,informațiile,multumesc!
sunt foarte instructive aceste articole. Va multumesc din suflet.
Mulțumesc
Multumesc pentru informatiile transmise. Sunt foarte interesante si utile.